即对传染病采用流行病学的研究方法进行分析探讨,以认识传染病的流行特征,最终目的是制定有效的预防措施和控制传染病。但由于传染病具有上述基本特征,传染病与非传染病的流行病学意义不同,主要表现在如下几个方面。虽然不同传染病感染后的免疫水平和持续时间有很大差异,但其免疫保护力是传染病流行病学研究中必须考虑的一个重要因素。......
2023-08-13
麻疹是由麻疹病毒引起的急性全身发疹性传染病。100多年来,麻疹一直被认为是一种独特的临床疾病,与发展中国家幼儿的高死亡率有关。麻疹的流行状况受到人口规模、密度、流动性和社会行为的显著影响。在麻疹疫苗引进和广泛使用之前,这种疾病人人易感,通常每2~3年出现一次发病高峰,该现象有明显的季节性,在春末的几个月内达到峰值,其中,5岁至9岁年龄段儿童的发病率最高。在1950年至1959年的十年中,平均每年报告的病例超过50万例,而真正的感染人数几乎是这个数字的10倍。同期,每年有近500人死于麻疹。从1963年开始,麻疹减毒活疫苗的使用和普种有效地控制了麻疹的传播和流行。
麻疹是传染性最强的传染病之一。数学模型研究表明,在完全易感人群中,平均1个感染者可能会导致12~18人感染麻疹。因此,据估计,中断麻疹传播所需的免疫水平应达到94%及以上。虽然较高的免疫水平大大降低了易感人群感染疾病的可能性,但没有高达100%的免疫水平难以保证疾病绝对不会传播。
1 病原学
麻疹病毒在分类学上属副黏液病毒科麻疹病毒属,与其他副黏液病毒的不同之处是,麻疹病毒无特殊的神经氨酸酶活力。麻疹病毒是一单股负链RNA病毒,不分节段,不易发生基因重组,病毒中心由核糖核酸和堆成的螺旋形衣壳组成。麻疹病毒三种膜蛋白在其致病机制中起关键作用,其中血凝素蛋白(H)是病毒粒子的表面突起,附着在细胞表面;融合蛋白(F)允许病毒细胞间的扩散;与病毒包膜内表面相关的基质蛋白(M)对完整的病毒粒子的装配至关重要。
麻疹病毒的抵抗力较弱,易失活,不耐热,对紫外线及脂溶剂等均非常敏感,因此,煮沸、日照和一般消毒剂均可将其灭活。但是,麻疹病毒可以在雾化的飞沫中存活,随患者飞沫排出的麻疹病毒在室温下其活力可维持30多个小时。如果麻疹病毒悬存于含有蛋白质的黏液中,则其存活时间更长。
2 临床表现
麻疹潜伏期平均10~12天(8~16天)。麻疹的典型病程可分为前驱期、出疹期和恢复期。在前驱期,主要临床表现有发热、咽痛、咳嗽、鼻炎和结膜炎,并伴有不同程度的全身不适。发病后2~3天,可在患者颊黏膜上见灰白色小点,外周有红色晕圈,为麻疹前驱期的特征性麻疹黏膜斑,具有早期诊断价值。在出疹期,开始出现红色皮疹,首先从耳后、发际边缘出现淡红色的斑丘疹,渐及头部、面部,随后自上而下遍及躯干及四肢,2~3天即可波及全身。随着出疹达到高峰,患者的体温进一步升高,全身中毒症状加重,出现剧烈咳嗽、唇舌干燥、声音嘶哑、结膜红肿等表现,可伴有精神萎靡、烦躁不安。若无并发症发生,出疹3~4天后进入恢复期,患者体温下降,全身症状改善,皮疹也逐渐消退,消退顺序与出疹顺序相同,消退期通常持续5~7天。临床上很少出现隐性原发性感染。
3 流行过程
3.1 传染源
人类是麻疹病毒的唯一宿主,因此,麻疹患者是麻疹的唯一传染源。从潜伏期末至出疹后5日,患者呼吸道分泌物、眼结膜分泌物、鼻部分泌物、血液、尿液等均含有大量病毒,具有很强的传染性。
3.2 传播途径
麻疹主要经呼吸道传播。患者在感染病毒后,通过呼吸、咳嗽、打喷嚏等方式将病毒排出体外,而后形成病毒气溶胶,进入受染者鼻部或眼结膜部而引发感染。气溶胶颗粒的沉降速度与环境通风强度有直接关系。随着门窗开启通风,气溶胶颗粒被迅速稀释,传染能力可快速下降。此外,在日托机构或小学等机构,儿童之间也可经污染的双手直接传播,但是经衣服、玩具、食具传播较为少见。
3.3 易感人群
人群对麻疹普遍易感,未患过麻疹、未接种过疫苗或多年前接种疫苗后抗体水平已经下降者,均无抵抗麻疹的能力。易感者密切接触麻疹患者后,90%以上发病,病后可获得持久的保护力,第二次感染非常少见。然而,对于幼年时虽然接种过疫苗但未加强接种者,有再感染麻疹的风险。在推广麻疹疫苗接种之前,交通发达、人口密集的大城市中常发生麻疹流行;在推广疫苗接种后,这一现象得到显著改善。需要指出的是,当孕妇体内抗体含量较低,新生儿从母亲体内不能获得足够的抗体时,婴儿也有感染麻疹的风险。
4 流行特征
4.1 地区分布
麻疹呈世界性流行。世界各地麻疹流行的差异与麻疹疫苗常规免疫的覆盖率有着密切的关系。据WHO估计,2001年发达国家、发展中国家和最不发达国家的麻疹疫苗覆盖率分别达到91%、71%和63%。而且在疫苗接种覆盖率高的国家,麻疹发病率和死亡率均显著下降,有些国家和地区麻疹的发病率下降了99%。因此,要消灭麻疹的公共卫生威胁,扩大麻疹疫苗的免疫覆盖率是非常有效的手段。
4.2 人群分布
麻疹在世界各国广泛流行,无明显的种族差异,也无明显的性别差异,但居住在经济落后、卫生条件差、环境恶劣地区的人群麻疹发病率相对较高。在实施广泛的免疫接种之前,麻疹是儿童的常见病,90%以上的人在20岁之前受到过麻疹病毒的感染。而在普种麻疹疫苗后,麻疹的发病年龄高峰普遍延迟,现阶段主要以5~15岁的少年儿童为主,而且青、中年患者也逐渐增多。其原因可能与麻疹疫苗诱导的抗体随着年龄的增长而逐年减弱有关。
4.3 时间分布
在广泛实施疫苗接种以前和目前疫苗接种计划仍不完善的地区,麻疹在任何季节都可以发生。在温热带地区,麻疹主要在晚冬、早春季节高发;而热带地区主要在旱季高发。我国麻疹流行高峰季节比较稳定,但也有所变化。在疫苗计划免疫实施以前,麻疹多从每年12月份开始出现,至次年2—3月份达到高峰。自将麻疹疫苗纳入计划免疫范围后,麻疹发病的季节高峰稍有延迟,一般在3—5月份达到高峰。随着计划免疫覆盖范围的逐渐扩大,2009年、2010年的全国调查显示,12月份均无麻疹报告病例上升的趋势,表明我国免疫实施效果符合预期,全国的麻疹疫情得到了有效的控制。
5 预防和控制
和其他传染病一样,控制传染源、切断传播途径、保护易感人群以及加强疾病的监测在麻疹的预防和控制中具有重要的作用。其中,实施免疫规划、提高人群免疫力、减少麻疹易感人群是控制乃至消灭麻疹的关键策略。目前,WHO已经将麻疹列为继天花、脊髓灰质炎后下一个拟被消灭的传染病。世界其他国家的众多经验表明,消除麻疹在理论上和技术上均是可行的。但是,要实现消除麻疹的目标,人群免疫水平应保持在95%以上。
5.1 被动免疫
几乎所有婴儿都通过经胎盘转移的母体抗体获得对麻疹的被动免疫力,因此6月龄以下的婴儿均对麻疹有免疫力。此后随着抗体滴度的下降,婴儿的免疫保护能力逐渐下降,到12~15月龄时,几乎100%的婴儿易受麻疹病毒感染。通过接种疫苗获得抗体的母亲所生的孩子往往比有麻疹感染史的母亲所生的孩子更早出现抗体转阴性,提示麻疹感染引起的抗体水平要高于麻疹疫苗接种产生的抗体水平。
此外,通过注射商业制备的、针对麻疹病毒的免疫球蛋白(IgG)可以获得针对麻疹病毒的被动免疫,从而改善或防止麻疹接触者病情的发生和发展。免疫球蛋白特别适用于易受感染的家庭接触者,尤其是那些免疫功能低下的人,在接触麻疹病毒后的6天内给药有效。
5.2 主动免疫
自20世纪60年代起,国际上就开始研制麻疹疫苗用于预防麻疹病毒的感染和传播。1965年以前,有两种麻疹疫苗获得许可:一种是由生长在鸡胚组织培养物中的减毒活病毒制备而成的疫苗,由于这种疫苗的不良反应发生率很高,包括发热、皮疹和卡他症状,因此建议同时注射麻疹免疫球蛋白;另一种疫苗使用的是同一种病毒,但该病毒已被甲醛灭活。研究发现,接种灭活的麻疹疫苗(KMV)诱导的抗体是短暂的,而且对某些人甚至会引起对麻疹病毒的过敏,导致非典型的麻疹综合征。因此,从1965年开始,疫苗使用进一步减毒的麻疹病毒株制备,并且不需要同时注射麻疹免疫球蛋白。
接种麻疹疫苗后,几乎所有受种者都会产生保护性抗体,1个月后抗体水平达到高峰。由于部分受种者产生的抗体会在5年左右消失,因此接种一次疫苗并不能获得终身免疫,应当及时复种。接种麻疹疫苗的年龄代表了接种者对疫苗的应答能力与麻疹感染风险之间的平衡。产生麻疹病毒抗体的疫苗接种者的比例随着给药年龄的增大而增加。对12~15月龄或更大的儿童接种进一步减毒的活麻疹疫苗,预期95%或更多的接种者中产生可测量的循环抗体。在麻疹暴发期间,可以给6月龄的儿童接种疫苗,随后再接种一次,尽管少数血清转换者会出现保护力下降,但绝大多数血清转换者具有长期甚至可能是终身的免疫力,接种疫苗后发生不良事件的风险在先前接种过疫苗的人中不会增加。
1989年,美国儿科学会传染病委员会(AAP)和美国计划免疫咨询委员会(ACIP)都建议将麻疹疫苗接种从单剂改成两剂接种计划。两剂接种建议主要针对在校儿童,除了在进入幼儿园或一年级时进行常规再接种外,所有儿童应在11~12岁时接受检查,以确保他们已进行了第二次接种。两种推荐剂量都应结合使用麻疹、腮腺炎和风疹(MMR)联合疫苗,第二剂接种的主要目的是诱导未能对第一次接种产生足够抗体的人产生更好的免疫应答。研究证实,在第二次接种后,第一次接种未产生有效免疫应答的人中,大约有95%的人产生以IgM抗体为主的初次免疫应答。
除了学龄儿童之外,其他人群包括在医疗机构工作的人、高中及高等院校的学生和国际旅行者也有感染麻疹的风险。因此,这些群体中的人如果没有麻疹免疫的证据,均应接种两剂麻疹疫苗。此外,6~11月龄的国际旅行婴儿应在出发前接种一剂麻疹疫苗,13月龄以上的幼儿应在出发前接种第二剂麻疹疫苗,第二次接种须在第一次接种至少28天后进行。
麻疹疫苗安全性好。据报告,5%~15%的麻疹疫苗接种者会出现超过39.4℃的发热,或出现短暂的皮疹、咳嗽、流鼻涕和柯氏斑等症状,持续1~2天,偶尔还有在使用麻疹疫苗后出现脑炎的报告(约百万分之一)。但大量的分析认为,现有的证据不足以证明接种疫苗会导致脑病或脑炎,即使偶有报告显示有麻疹疫苗接种者出现亚急性硬化性全脑炎(SSPE),但其发病率仅约为自然疾病发病率的5%,而且从SSPE患者标本中分离的病毒株均为野生型病毒,而不是疫苗株病毒,甚至在有麻疹疫苗接种史但没有麻疹疾病史的人中也不例外。近年来,随着疫苗接种的普及,麻疹的发病率不断下降,SSPE的发生风险也在逐渐下降。
为了避免对血清转换的潜在干扰,使用免疫球蛋白、全血或其他含抗体血液产品的人应推迟3~7个月或更长时间才能进行疫苗接种,延长多少时间取决于所接受的产品和剂量,严重发热患者也应推迟疫苗的接种,患有轻微疾病(如上呼吸道感染)的人可接种疫苗。
5.3 疫苗接种对疾病的影响
从1963年开始,减毒麻疹疫苗的许可和广泛使用既大幅度降低了报告的麻疹发病率,又使其流行病学特征发生了重大改变。到1968年,美国报告的麻疹发病率下降了95%,达到了每年22 231例的低水平(图10-1),但不同种族以及少数民族群体和生活在内城的儿童中流行状况存在差异,其主要原因是未能在两岁儿童中实现较高水平的免疫接种覆盖率,一些城市的两岁儿童麻疹疫苗接种率低至52%。1991年后,美国的麻疹发病率显著下降。自1993年起,每年少于1 000例;自1998年起,每年只有120例或更少;2004年甚至创下了37例的最低纪录。进一步分析自1993年以来在美国分离出的麻疹病毒血凝素(H)和核蛋白(N)基因的基因序列后,发现它们与1989年至1992年间流行的菌株有显著差异,但与世界其他地方分离出的菌株有关,而且最近检测到的基因型没有以重复形式出现,这表明新的地方性基因型已经建立,也就意味着消除麻疹需要持续的高疫苗接种率。
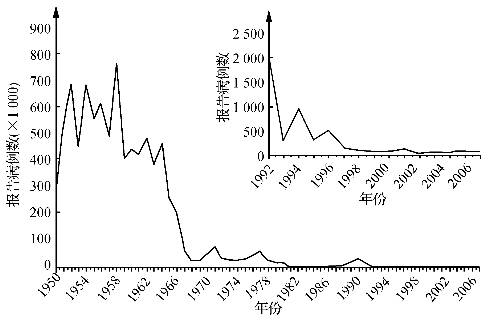
图10-1 1950—2003年美国年报告麻疹病例数变化情况
6 麻疹的全球控制与消除
麻疹在发展中国家和发达国家都是威胁健康的严重问题。年龄小、人口密集、营养不良、人类免疫缺陷病毒的感染以及并发呼吸道或胃肠道疾病是感染者发生并发症和死亡的危险因素。2000年,全世界估计每年有777 000例麻疹死亡病例,其中58%的病例发生在撒哈拉以南的非洲。在发达国家,一般建议使用两剂麻疹疫苗;相比之下,在发展中国家,麻疹疫苗一般在9月龄时一次注射。自20世纪90年代中期以来,越来越多的发展中国家开始通过定期疫苗补种活动为麻疹免疫提供第二次机会,这些措施有助于保护9月龄时未接种疫苗或接种疫苗后未获得免疫保护的儿童。
1994年,第24届泛美卫生会议确定了到2000年在西半球消除本土麻疹的目标。现有的流行病学和病毒学证据表明,这一目标可能在2002年底已经实现并维持到2005年末。泛美卫生组织(PAHO)成员国用于阻止麻疹地方性传播的策略是不论先前的接种情况如何,在全国范围内对9月龄至14岁的儿童进行一次大规模接种,以及针对1~4岁儿童的定期(每3~4年一次)大规模接种,并进行监测。PAHO消除麻疹的成功经验使得其他国家和地区纷纷实施该战略。例如,七个南部非洲国家实施了这一战略,到2000年这些国家报告的麻疹死亡率为零。2003年,WHO决定到2005年将麻疹死亡率比1999年降低50%。1999年至2005年期间,全球麻疹死亡率估计降低了60%,表明这一目标已经如期实现。
虽然麻疹符合可消除疾病的标准,但全球消除麻疹的目标和日期尚未确定。政治承诺的缺乏、常规免疫接种系统的薄弱、大城市人口的密集等问题的存在仍然是消除麻疹的重大障碍。
有关传染病流行病学的文章

即对传染病采用流行病学的研究方法进行分析探讨,以认识传染病的流行特征,最终目的是制定有效的预防措施和控制传染病。但由于传染病具有上述基本特征,传染病与非传染病的流行病学意义不同,主要表现在如下几个方面。虽然不同传染病感染后的免疫水平和持续时间有很大差异,但其免疫保护力是传染病流行病学研究中必须考虑的一个重要因素。......
2023-08-13

在人类与传染病做斗争的过程中,人们不断总结经验,逐步认识并研究传染病及其流行规律,并提出了一系列预防和控制措施。随着人类应对传染病的需求增加及人们对传染病及其流行规律认识的加深,传染病流行病学应运而生。1历史上重大传染病流行的记载1.1雅典瘟疫雅典瘟疫是最早一次有文字记载的瘟疫。这场重大传染病造成了非常惨重的后果,包括军队的损失。鼠疫是由鼠疫杆菌引起的一种传染性极强、危害性极大的流行性传染病。......
2023-08-13

传染病流行病学通过研究人群中传染病的发生规律,从而制定相应的策略和措施来预防和控制疾病,在此过程中,需要借助不同类型的流行病学研究方法。传染病流行病学的研究方法包括观察法、实验法和数理法等,其中以观察法和实验法为主。观察法与实验法的最大区别在于是否有人为干预措施。传染病流行病学个案调查病例一般为传染病患者。它是临床医学和流行病学的一个重要连接点。......
2023-08-13

无症状的感染者是HIV流行难以控制的重要原因。病毒阳性而抗体阴性的HIV感染者是更危险的传播者,早期和晚期AIDS患者比较多见。我国HIV感染者经性传播约占6.6%。一些大中城市吸毒人群的HIV感染上升较快。母婴传播在HIV流行的各国均存在,但不是主要传播途径。此外,卫生保健和实验室的工作人员因为接触HIV患者的血液或标本,也有感染HIV的风险。对于经皮肤或黏膜暴露于HIV感染物的工作人员,建议使用一个疗程的抗反转录病毒药物进行预防。......
2023-08-13

人体吸入飞沫核后,如果结核杆菌没有被及时消灭或清除,可能造成三种后果:第一,演变成活动性感染;第二,演变成潜隐感染,在宿主体内终身存在;第三,在初次感染数月或数年后发病。......
2023-08-13

关于甲型肝炎的发病机制,目前认为是多种因素综合作用的结果,包括HAV感染后导致血氨及其他毒性物质的蓄积、氨基酸代谢失调等。流行病学研究表明,在发病前两周内粪便排毒最为严重,传染性也最强,而患甲型肝炎的儿童和成人在黄疸出现后1周其实并不具有传染性。甲型肝炎通过血液传播罕见,多是因为在病毒血症期输血或由献血者的血液相关制剂引起的。......
2023-08-13

1病原体乙型肝炎病毒属嗜肝DNA病毒科,主要在肝脏中进行复制。虽然没有发现亚型之间的临床差异,但是它们在地理分布上有所不同,这对流行病学研究十分重要。在黄疸型肝炎患者中,黄疸通常在发病后1~2周内出现。既往的研究还证实,HBV DNA在慢性感染过程中能够与宿主的基因组发生整合,从而促进慢性乙肝相关肝硬化、肝癌的发生发展。患病年龄是决定HBV感染疾病进程的主要因素。......
2023-08-13

结核杆菌是结核病的病原体,属于分枝杆菌,主要包括牛分枝杆菌、田鼠分枝杆菌和非洲分枝杆菌。这种原发性耐药通常出现在被耐药结核病患者传染的患者身上。继发性耐药是指抗结核药物治疗开始时结核病患者感染的结核杆菌对抗结核药物敏感,但在治疗过程中发展成耐药。在临床上可以通过对不同患者体内病毒体载量的估计进行科学的治疗,以规避继发性耐药的发生风险。潜隐感染患者只使用INH不会因抗生素选择而产生耐药菌株的发生风险。......
2023-08-13
相关推荐